Telemedicina, come farla in Italia: le tecnologie, le finalità, un modello possibile
Così possibile attivare una rete ospedale-medici-territorio, per monitorare i pazienti, assisterli nelle malattie croniche e favorire la prevenzione
Redazione
Vediamo tecnologie e metodiche che possono far diffondere la telemedicina in Italia, salvare vite e il Sistema sanitario nazionale dal collasso
Domenico Marino - Università degli Studi Mediterranea di Reggio Calabria
Antonio Miceli - Universita' di Messina
Demetrio Naccari Carlizzi - P4C – Prepare for Change
Giuseppe Quattrone - Universita' Mediterranea di Reggio Calabria
Lo sviluppo della telemedicina si rende sempre più necessaria in Italia, se consideriamo che la problematica delle malattie croniche sta diventando sempre più centrale e prioritaria. Infatti secondo l’OMS, tra le malattie croniche più comuni nel mondo, ad elevata incidenza di mortalità ci sono le malattie cardiovascolari (responsabili per 17,5 milioni di morti all’anno), il cancro (7,6 milioni), le malattie respiratorie croniche (4.1 milioni) e il diabete (1,1 milioni).[1]
Ad esempio l’ipertensione non trattata, uno dei principali fattori di rischio (aterosclerosi nelle arterie coronarie, carotidi, arterie renali e degli arti inferiori) potrebbe essere tenuta sotto controllo da remoto con relativa semplicità.
Secondo gli esperti dell’OMS nel 2000 circa 1 miliardo di persone soffrivano di ipertensione nel mondo (pari a oltre il 25% della popolazione mondiale di età superiore ai 20 anni).
Secondo le stime, nel 2025 il numero delle persone con ipertensione dovrebbe arrivare a 1,5 mld persone (quasi il 30% della popolazione). [2]
Se guardiamo ad esempio all’ipertensione, possiamo dedurre che essa è la causa di circa il 14% di tutti i decessi nel mondo ed è anche una delle cause più comuni di disabilità.[3] È stato infatti dimostrato che la proporzione di pazienti con ipertensione aumenta con l’età della popolazione.
La telemedicina quindi può rappresentare la frontiera per seguire tutti gli altri pazienti, rendendoli autonomi il più rapidamente possibile e agevolandone l’autogestione (autosufficienza nella propria casa, nel “quartiere” in cui si sono abituati a vivere). Si attiverebbe una rete integrata ospedale-territorio-domicilio, in cui dovrebbero interagire le varie figure professionali che sono già in campo (medici di medicina generale, pediatri di libera scelta, infermieri e podologi esperti, medici e chirurghi specialisti nei vari settori di competenza delle patologie interessate) e si potrebbe pensare alla discesa in campo di forze nuove utili (come i farmacisti esperti in tale settore), cui demandare altri compiti come la gestione degli appuntamenti con i professionisti prima menzionati, la preparazione di prodotti galenici ad hoc, la sensibilizzazione e l’educazione sanitaria di pazienti e care-givers.
Che fare per sviluppare la telemedicina in Italia
Sicuramente la prima cosa da fare è cercare di “far parlare a tutti la stessa lingua”. Quindi formazione-informazione destinata a tutte le figure professionali coinvolte nel progetto.
In particolare alcune priorità sarebbero assolutamente necessarie, ad esempio:
1) migliorare la formazione del personale medico/infermieristico capace di seguire i pazienti nei vari reparti e presso gli ambulatori medico/infermieristici;
2) divulgare le linee guida per un corretto trattamento delle ferite difficili attraverso tutti i mezzi a disposizione da parte della comunità scientifica, quali newsletter, riviste scientifiche, incontri, eventi frontali e online.
3) informare i medici di famiglia su riferimenti, specializzati sulla materia, in ospedale e sul territorio in modo da poter avere luoghi sicuri di riferimento per informazioni, inquadramento diagnostico-terapeutico, impostazione di medicazioni corrette, l’educazione dei care-givers per autonomizzare in tempi brevi i pazienti, ed il controllo periodico programmato a distanza (via telematica) e dal vivo (controlli ambulatoriali).
Tutto ciò ovviamente permetterebbe anche un risparmio e una gestione migliore dei casi.
Inoltre se pensiamo alla tecnologia, molti dispositivi medici portatili sono divenuti oramai familiari.
Termometri digitali, misuratori della pressione, sistemi di monitoraggio della glicemia, misuratori dell’ossigeno nel sangue e sistemi di monitoraggio della frequenza cardiaca sono apparecchi non invasivi ormai noti e usati in forma domiciliare.
Questa è una tendenza in continua evoluzione, parallelamente al fatto che gli apparecchi vengono creati con funzionalità di monitoraggio sempre più sensibili e algoritmi avanzati per consentire funzioni di diagnostica e trattamento e per essere utilizzati anche fuori dall’ambulatorio medico.
L’Internet delle Cose, consentendo di connettere fra loro i devices, capaci di intercomunicare e di adattare il loro comportamento ai dati e alle informazioni che ricevono, può dar vita a veri e propri sistemi intelligenti e integrati, grazie all’elaborazione dell’informazione che monitorano e ottimizzano.
I dispositivi si comportano come sensori, a loro volta controllati a distanza attraverso la Rete.
Inoltre con la diffusione delle soluzioni di e-Health e dei sensori Internet connessi si affacciano anche nuove questioni riguardanti la privacy e la sicurezza del paziente, nonché la qualità, la funzionalità e la certificazione delle applicazioni.
Nel contesto socio-economico attuale sarà quindi fondamentale la realizzazione di un modello sanitario volto a efficienza e continuità nella cura della salute, che porterà a migliorare la qualità della vita dei pazienti (non solo anziani), ottimizzando le risorse esistenti e riducendo i costi. In questa prospettiva, è di particolare importanza il decentramento del trattamento, andando, ove possibile, dall’ospedale al sistema di assistenza domiciliare, migliorando nel contempo la qualità e l’efficacia delle cure mediche professionali dei pazienti.
Perché la telemedicina affronta i problemi della Sanità contemporanea
In sintesi i fenomeni più importanti che caratterizzano e accompagnano la crescita della domanda di servizi di telemedicina sono:
• l’invecchiamento della popolazione e la limitata capacità di fornire assistenza a tempo pieno in centri di cura per gli anziani;
• i programmi di governo per combattere malattie e stili di vita sbagliati, anche attraverso azioni di prevenzione su larga scala;
• l’aumento del numero di pazienti affetti da malattie croniche, che risiedono permanentemente in casa;
• la diminuzione del numero di professionisti nella sanità e un più facile accesso agli specialisti;
• le nuove tecnologie di trattamento.
I servizi di telemedicina, in particolare puntano a:
• intervenire in una fase precoce della malattia attraverso il monitoraggio, e quindi ridurre il tasso d’aggravamento e di mortalità;
• ridurre il numero di giorni di degenza ospedaliera;
• razionalizzare le decisioni attraverso la consultazione a distanza con gli specialisti;
• ridurre il costo della cura del paziente.
L’impatto della Telemedicina sul Sistema sanitario Nazionale
Il cambiamento di paradigma nei sistemi sanitari comporta quindi una diversa focalizzazione nei livelli di cura e nei percorsi di salute del mercato sanitario, che vede il passaggio dalla centralità dell’ospedale per le cure intensive, al territorio e alla continuità assistenziale presso il domicilio del cittadino; ponendo l’accento quindi sull’aspetto della prevenzione e del monitoraggio pre-acuzie.
Questo processo, che in Italia è vissuto con un certo ritardo, rispetto agli altri paesi dell’Europa occidentale, richiede una Sanità impegnata a realizzare soluzioni sempre più olistiche e personalizzate. Tale processo privilegia i sistemi di monitoraggio dei parametri vitali, la prevenzione e il benessere del paziente; da realizzare con modalità idonee a coniugare gli aspetti di qualità con quelli economici.
L’onere economico derivante dal funzionamento dei sistemi sanitari rischia ormai di essere insostenibile, esso assorbe in media il 10,3% del PIL nazionale dell’Unione Europea e in Italia circa il 9,1%. [4] Un dato destinato ad aumentare con il crescente incremento delle malattie croniche che rappresentano il 75% della spesa, anche per il costante invecchiamento della popolazione. Esiste un’aspettativa di aumento della popolazione d’età superiore a 65 anni dal 21% degli anziani di oggi, fino al 34% nel 2051. Il rapporto di dipendenza degli anziani (oltre 65 anni) rispetto all’assistenza dei giovani (fino a 64 anni) è destinato a crescere di oltre 1/3 (oggi esistono 3 giovani per ogni anziano, nel 2051 saranno 1,9 giovani per anziano).
Dal lato degli impegni presi con l’Agenda Digitale italiana per eHealth service, dovrebbe prevedersi da oggi al 2020 un aumento dei finanziamenti pubblici nella Sanità da 2 a 7,8 miliardi di euro per arrivare nel 2020 ad un impegno complessivo stimato da 9,5 a 10,2 miliardi di euro. Parte di questi fondi dovrebbero essere utilizzati in particolare per sviluppare servizi di Telemedicina. [5]
Se analizziamo la crescita della domanda dei servizi di assistenza domiciliare (e quindi del mercato di riferimento pubblico e privato) possiamo notare che essi sono praticamente gli stessi di quelli esaminati esponendo la “crescita dei servizi di telemedicina”.
Considerando l’impegno delle Regioni nel piano di rientro dal disavanzo sanitario, obiettivo imprescindibile della sanità elettronica non può che essere anche quello di contribuire alla profonda ristrutturazione del sistema sanità, alla sua razionalizzazione e ottimizzazione, migliorando l’efficienza complessiva e riducendone contemporaneamente i costi di gestione.
Uno studio dell’Ente di Assistenza e Previdenza dei medici (E.N.P.A.M.) calcolava (nel 2012) un risparmio di tre miliardi di euro l’anno per l’uso di strumentazione digitale grazie alla deospedalizzazione di pazienti cronici resa possibile dalle tecnologie a supporto della medicina sul territorio e dell’assistenza domiciliare; 1,37 miliardi per risparmi di tempo in attività mediche e infermieristiche grazie all’introduzione della cartella clinica elettronica; 860 milioni grazie alla dematerializzazione dei referti e delle immagini; 860 milioni grazie alla riduzione di ricoveri dovuti a errori evitabili attraverso sistemi di gestione informatizzata dei farmaci; 370 milioni di euro si otterrebbero grazie alla consegna dei referti via web; 160 milioni con la prenotazione online delle prestazioni; 150 milioni attraverso la razionalizzazione dei data center presenti sul territorio e al progressivo utilizzo di tecniche di virtualizzazione, e infine altri 20 milioni per la riduzione dei costi di stampa delle cartelle cliniche.[6]
Anche a livello internazionale la telemedicina viene considerata la migliore soluzione possibile per fronteggiare le esigenze dell’assistenza sanitaria in termini di efficienza, di attenzione alla persona e di contenimento della spesa (cfr. in particolare la Risoluzione del Parlamento europeo 2006/2275 del 23 maggio 2007 e la Comunicazione della Commissione al Parlamento europeo in data 4/11/2008/ Com 2008/689).
Telemedicina e finanziamenti pubblici
Dal lato degli impegni presi con l’Agenda Digitale italiana per eHealth service, dovrebbe prevedersi da oggi al 2020 un aumento dei finanziamenti pubblici nella Sanità da 2 a 7,8 miliardi di euro per arrivare nel 2020 ad un impegno complessivo stimato da 9,5 a 10,2 miliardi di euro. Parte di questi fondi dovrebbero essere utilizzati in particolare per sviluppare servizi di Telemedicina. [7]
La telemedicina inoltre viene definita nei predetti Documenti dell’Unione europea come prestazione di servizi di assistenza sanitaria, tramite il ricorso alla tecnologia dell’informazione e della comunicazione, in situazioni in cui il professionista della salute e il paziente non si trovino nella stessa località. Essa comporta la trasmissione sicura di informazioni e dati di carattere medico grazie a testi, suoni, immagini o altre forme necessarie per la prevenzione, la diagnosi, il trattamento e il successivo controllo dei pazienti.
Se analizziamo la crescita della domanda dei servizi di assistenza domiciliare (e quindi del mercato di riferimento pubblico e privato) possiamo notare che essi sono praticamente gli stessi di quelli esaminati esponendo la “crescita dei servizi di telemedicina”.
Grazie all’uso di una strumentazione fino a poco tempo fa indisponibile e con lo sviluppo della tecnologia di comunicazione mobile e di dispositivi di controllo non invasivi, si è aperto un nuovo mercato che si evolve in modo assai dinamico. I dispositivi utilizzabili devono essere “organizzati” secondo una logica specifica di processo che parte dall’individuazione dei device da utilizzare per adattarli alle esigenze dei modelli di servizio proposti.
Sempre più quindi dovranno essere sviluppati programmi e progetti per realizzare attività volte a fornire:
servizi convenzionabili in prospettiva con il SSN (prevedendo accordi per fornire attività di monitoraggio delle cure, per prevenire la malattia e per ridurre le ospedalizzazioni nella fase post -acuta della crisi);
supporto ad attività assicurative (ramo malattie/infortuni) che potrebbero usare il Servizio proposto a favore di assicurati che godrebbero di assistenza domiciliare potenzialmente 24h/24;
prospettiva di massimizzate l’impiego delle strutture sanitarie nelle cliniche private e case di riposo;
servizi di controllo nell’impiego di specifici medicinali (per es. cure oncologiche) e per la migliore “compliance” della cura prescritta riducendone i costi farmaceutici;
supporto a cure riabilitative, per controlli protratti nel tempo o in generale per ogni attività che richieda controllo domiciliare (comprese la pura e semplice prevenzione e le esigenze di medicina sportiva o del lavoro).
Ecco un modello assistenziale per sfruttare i vantaggi della telemedicina
Per poter sperimentare i vantaggi della telemedicina per la cura specialmente delle malattie croniche, attraverso la sinergia tra vari enti e imprese che da tempo hanno a cuore l’innovazione e la ricerca anche in campo medico, si propone un modello assistenziale che ha l’obiettivo di produrre:
– una crescita della percentuale di “raggiungimento” in telemedicina di potenziali pazienti;
– una riduzione dei costi della telemedicina;
– una riduzione dei tempi di guarigione;
– una crescita della percentuale di guarigione per i pazienti seguiti in telemedicina,
– una riduzione dei ricoveri ospedalieri,
– una integrazione sinergica con gli attuali strumenti di sanità elettronica.
Il modello assistenziale prevede infatti di collegare il paziente beneficiario dell’assistenza domiciliare al medico curante attraverso un Centro Operativo di controllo.
Questo richiede la realizzazione di soluzioni (tecnologia e organizzazione del Sistema che verrà costruito) innovative, basate su l’utilizzazione di specifico hardware esistente e software da sviluppare con l’ottica di integrarne le funzioni per raggiungere gli obiettivi previsti.
La soluzione proposta si basa sulle tecnologie dell’informazione e della comunicazione utilizzata come metodo di raccolta e scambio di informazioni sanitarie a distanza (un flusso continuo di informazioni inviate ad una banca dati alla quale potranno accedere in maniera protetta lo staff clinico che assisterà il paziente o gli interessati che ne hanno titolo).
La tecnologia applicata sarà in funzione della diagnosi precoce e terrà costantemente sotto controllo la situazione clinica e l’appropriatezza della cura (“compliance” destinata anche ad evitare l’errato impiego di medicinali).
Si tratterà di dispositivi (collegati al sistema operativo) miniaturizzati e non invasivi per consentirne l’uso (in forme automatiche a domicilio) direttamente da parte del paziente, escludendo quindi il ricorso a laboratori o interventi di badanti/infermieri.
La tecnologia costituisce il mezzo fondamentale per fronteggiare le esigenze di un servizio continuo di assistenza da remoto, da costruire intorno al paziente, sulla base della patologia esistente.
Ad ogni singolo paziente verrà quindi consegnato, dal medico responsabile del processo, un kit contenente i dispositivi certificati necessari per effettuare le misurazioni dei parametri vitali da remoto. Tali misurazioni verranno trasmesse al Centro Operativo con i dispositivi e le tecnologie esistenti. Le informazioni raccolte verranno quindi automaticamente inviate ai “controllori” per conseguire il necessario scambio di notizie sullo stato di salute del paziente, condividendo i dati con gli operatori sanitari interessati (tenendo conto di specifici Protocolli operativi).
Il sistema telematico informativo pertanto richiede l’individuazione e/o la necessaria trasformazione dei “device” esistenti che consentano controlli clinici non invasivi da effettuarsi senza un intervento di livello “sanitario” del paziente.
Il personale presente nel “Call center” del Centro Operativo (di livello infermieristico, professionalmente qualificato e opportunamente addestrato) svolge le attività di monitoraggio, triage, follow-up e coaching nella gestione del paziente.
Questo personale rimarrà in contatto con le diverse figure mediche a conoscenza della vicenda clinica del paziente, coordinerà, su indicazione medica, gli interventi necessari in maniera articolata, fronteggiando ogni possibile esigenza del paziente. Ciò avverrà, in forma personalizzata, gestendo eventuali “alert” fino al ricovero ospedaliero in presenza di criticità avanzate.
Il “Centro” opererà su una piattaforma web (da determinare e testare) con software che dovrà permettere di raccogliere e gestire dati biomedici ed eventi clinici (Triage) riguardanti il paziente in modo integrato e coordinato, sempre sotto il controllo del personale medico/infermieristico previsto.
Ovviamente tutte le iniziative verranno fissate in appositi protocolli operativi elaborati dal “Team medico/sanitario” dei partners del progetto. La ricerca verrà effettuata ed i protocolli di uso saranno predisposti mediante appositi studi/ricerca in collaborazione con il team medico/sanitario. La realizzazione del progetto consentirà di ottenere l’accesso ai parametri clinici salvati in tempo reale presso il Centro di Controllo allo scopo di fornire al medico curante le informazioni, per la prevenzione e cura.
Il medico curante, informato di eventuali parametri anomali (individuati dal Sistema) decide (d’intesa con lo specialista) l’intervento richiesto.
I controlli continuativi consentiranno l’individuazione tempestiva di sintomi/parametri abnormi, permettendo l’adozione di interventi e misure correttive prima che appaiano complicazioni più gravi, con ricadute positive sulla salute del paziente e sui costi (affrontati a livello privato o del SSN, qualora interessato).
Tale progetto di telemedicina potrebbe sostenere quindi anche l’intervento necessario al trattamento domiciliare delle ferite difficili. Ed in particolare tale sostegno si realizzerebbe attraverso:
– la possibilità di scambiare materiale fotografico tra paziente e medico curante con un sistema che deve proteggere con un livello massimo la privacy di questi dati sensibili;
– l’invio di protocolli aggiornati di intervento in base all’evoluzione della ferita;
– l’invio di specifici contributi video per consentire il corretto intervento sulla ferita.
Come potrebbe funzionare?
Il paziente:
apre una cartella ambulatoriale con una richiesta di visita specialistica ed Eco Color Doppler e porta la richiesta per le medicazioni,
riceve le istruzioni, firma il consenso informato,
riceve la lettera per il curante e la scheda di medicazione,
l’infermiere lo medica e lo istruisce, od istruisce il caregiver,
riceve il materiale di medicazione,
si medica e manda le immagini a un indirizzo email (oppure attraverso WhatsApp),
riceve risposta entro 24 ore.
I protocolli quindi ad oggi possono riguardare:
l’addestramento all’automedicazione,
l’educazione all’igiene e per la profilassi delle recidive,
la costruzione di un “rapporto” con il paziente,
il monitoraggio ambulatoriale ed in telemedicina.
Sicuramente l’esperienza e i dati scientifici relativi ad esperienze di telemedicina indicano che per il successo di un modello assistenziale di telemedicina serve:
un progetto accurato, verificato continuamente,
una struttura intorno forte e motivata, che fornisca supporti come bilancio sociale, budget, formazione, percorsi all’eccellenza,
medici ed infermieri motivati e formati.
In questo modo il paziente riceve il materiale, si sente seguito veramente da vicino e il caregiver non si sente solo, l’infermiere partecipa appieno al processo, il processo è un processo “aziendale”, messo a budget, controllato e verificato, la formazione aziendale è diventata una componente essenziale.
Si assiste ad un cambiamento significativo di prospettiva, si passa dal “curare” al “prendersi cura”.
Questo modello punta quindi sui seguenti risultati attesi:
a. migliorare la qualità e la tempestività dei servizi erogati;
b. facilitare la fruibilità e l’accesso ai servizi sanitari;
c. garantire maggiore efficienza complessiva del sistema sanitario;
d. digitalizzare e ridisegnare i flussi di lavoro dei Soggetti che operano nel settore sanitario;
e. aumentare il tasso di innovazione digitale nelle Aziende Sanitarie e Ospedaliere;
f. miglioramento della qualità e riqualificazione della spesa in direzione di un nuovo sistema di governo della sanità, garantendo controllo e monitoraggio dei costi e riducendo la spesa sanitaria;
g. rendere disponibili in sicurezza le informazioni cliniche;
h. sperimentare nuove pratiche di telemedicina e teleassistenza;
i. digitalizzare e dematerializzare il ciclo prescrittivo.
Migrazione sanitaria e telemedicina
L’utilizzo di soluzioni di questo tipo in telemedicina permetterebbero anche di contrastare il fenomeno della migrazione sanitaria.
Infatti secondo la ricerca del Censis dal titolo “Migrare per curarsi” sono 750.000 i ricoveri fuori dalla regione di appartenenza ogni anno in Italia, a cui dobbiamo aggiungere i circa 650.000 accompagnatori, con la necessità di ripetere ricoveri e cure a centinaia di chilometri dalla propria casa più volte l’anno.
Il 54% dei malati migra in direzione dei poli ospedalieri altamente specializzati, il 21% a causa dell’impossibilità di fruire delle prestazioni di cui ha bisogno nella propria regione, o perché le liste d’attesa sono lunghissime. Nel caso per esempio dei pazienti oncologici, e dei loro accompagnatori, le spese annuali sostenute sono circa 7.000 euro l’anno per “costi diretti” (visite mediche, farmaci, infermieri privati e viaggi) e mediamente un malato perde, da mancati guadagni, circa 10.000 euro l’anno, 6.000 il familiare accompagnatore. L’accompagnatore riconosce che nel 70% dei casi ha avuto problemi inerenti l’attività lavorativa, fino al licenziamento per il 2%.[8]
Inoltre sotto l’aspetto economico l’erogazione di prestazioni sanitarie in favore dei non residenti non può che essere considerata rilevante per i bilanci regionali.
Dobbiamo ricordare che il Servizio Sanitario Nazionale (SSN) garantisce l’assistenza sanitaria (cure mediche, medicinali, etc.) ai cittadini iscritti presso le Aziende Sanitarie Locali (ASL) del proprio luogo di residenza. Il cittadino però ha diritto di ottenere cure, a carico del proprio sistema sanitario, anche in un luogo diverso da quello di residenza. La mobilità sanitaria è quindi quel fenomeno che coinvolge molti assistiti che usufruiscono dei servizi sanitari presso strutture che non appartengono alla propria Regione di residenza.
Questo fenomeno ovviamente porta a compensare i costi dell’assistenza di quei pazienti per i quali il finanziamento pro capite del SSN è stato attribuito a una Regione diversa da quella in cui è stata effettuata la prestazione. Tale esigenza viene regolata attraverso lo scambio di mobilità interregionale.
Esistono infatti due categorie di mobilità:
• la mobilità attiva, che esprime l’indice di attrazione di una Regione, identificando le prestazioni sanitarie offerte da una Regione ad assistiti non residenti;
• la mobilità passiva, che esprime l’indice di fuga di una Regione, identificando le prestazioni sanitarie dei residenti di una Regione effettuate fuori da questa.
Dal punto di vista finanziario, la mobilità attiva rappresenta una voce di credito, mentre quella passiva rappresenta una voce di debito.
Il confronto tra l’indice di attrazione e di fuga fornisce, in primo luogo, un quadro della capacità del Servizio Sanitario Regionale (SSR) di essere efficace ed efficiente nell’erogazione dei servizi sanitari nel rispondere al bisogno di salute, ma anche una serie di “informazioni indirette” sulla qualità percepita nell’erogazione dei servizi sanitari da parte dei cittadini.
La mobilità può rimanere nei confini territoriali di una Regione (mobilità intraregionale), uscire da tali confini (mobilità interregionale) o addirittura passare i confini dello Stato (mobilità internazionale).
Le figure seguenti individuano la mobilità attiva e passiva delle regioni italiane e il tasso di fuga e di attrazione delle stesse regioni.
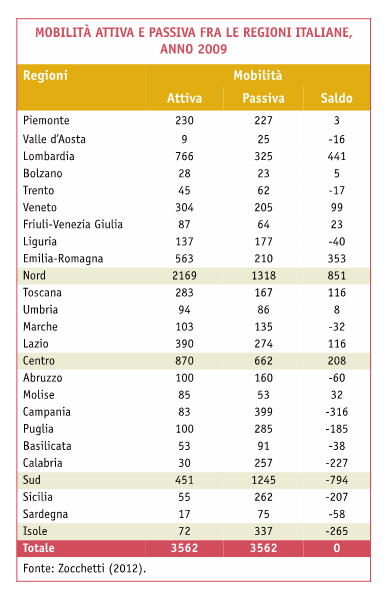
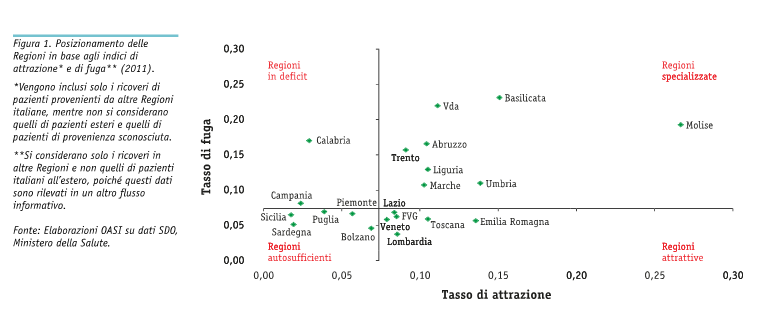
Dalle figure si vede chiaramente che le Regioni maggiormente attrattive sono la Lombardia, l’Emilia-Romagna, la Toscana, il Veneto e il Lazio, a fronte di Calabria, Sicilia, Campania, Sardegna, Valle d’Aosta e Puglia, che invece vedono un alto tasso di fuga.
La mobilità sanitaria infatti muove complessivamente oltre 3500 milioni di euro e per alcune Regioni questa attività è una quota rilevante del proprio volume di attività: per alcuni territori il saldo è positivo (Lombardia, Emilia- Romagna), mentre per altre è negativo (Campania, Calabria e Sicilia).
Se analizziamo i dati e soprattutto le tipologie di attività per le quali ci si sposta da una Regione all’altra, si osserva che negli anni il ricovero ospedaliero è comunque la ragione maggioritaria, seguita dall’attività ambulatoriale e da quella farmaceutica.
La migrazione sanitaria è sicuramente causa di disagi enormi per il paziente e per le famiglie, incidendo quindi anche dal punto di vista sociale.
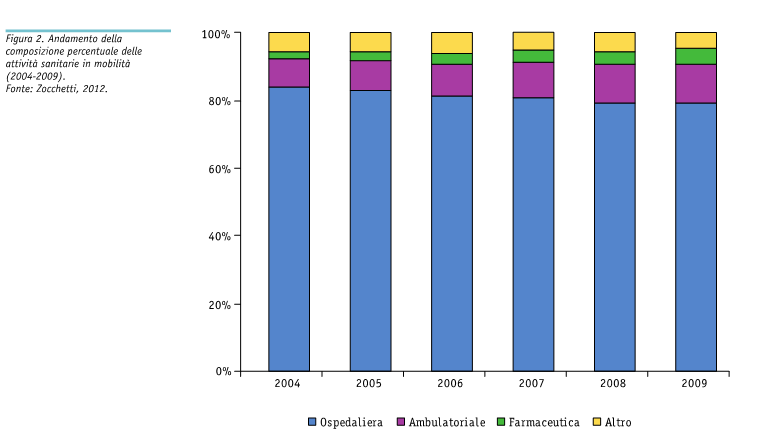
Se analizziamo i motivi della mobilità, nella figura 2 possiamo verificare quanto incidono le diverse problematiche e nella tabella seguente abbiamo una sintesi dei crediti e dei debiti della mobilità sanitaria nel 2016.
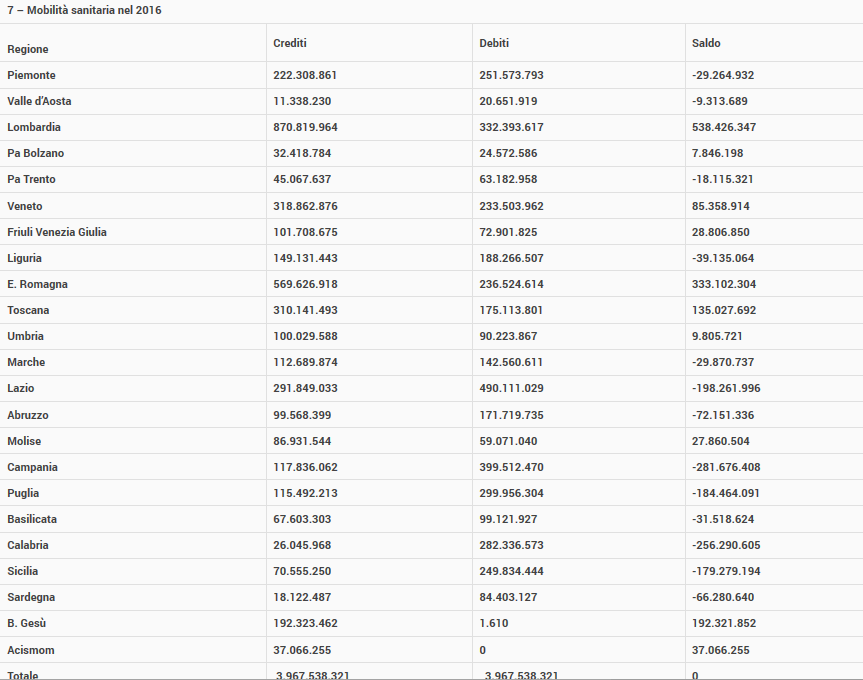
Fonte: Elaborazione Quotidiano Sanità Tabella C Riparto Fsn 2016
Questi dati in valore assoluto ci danno la misura dell’enorme peso che la migrazione passiva hs sulla spesa sanitaria nazionale. Il significativo miglioramento strutturale e funzionale che attraverso la telemedicina ricadrebbe sulle aziende sanitarie locali e le conseguenti risorse che potrebbero meglio essere utilizzate a livello regionale innescherebbero una virtuosa inversione di tendenza. Cosa non meno importante, potrebbero determinare un recupero di fiducia delle comunità locali (pazienti e loro famiglie) sul migliorato funzionamento e sulla qualità delle prestazioni erogate dalle aziende sanitarie (oggi) maggiormente colpite dai flussi di migrazione passiva.
Il fenomeno visto sul piano umano e familiare (sociale) acquista connotati rispetto ai quali l’aspetto economico – pur molto importante – non può essere considerato primario. Infatti le lunghe degenze, spesso senza speranza, “consumano” le basi solidaristiche dei nuclei familiari, ossessionati dalle insopportabili sofferenze dei congiunti malati. La riduzione, anche di pochi giorni, di degenza ospedaliera può rappresentare, pur nel dolore, un significativo affievolirsi del disaggio, che solo l’ambiente familiare ed il “ritorno a casa” possono dare. Trovarsi tra le mura domestiche con i propri cari, sapendo di poter contare su una assistenza professionale adeguata può rappresentare, anche in questi momenti di sofferenza, un grande conforto.
Conclusioni
Oggi con l’utilizzo dei big data e delle tecniche di deep learnig siamo in grado di fare una effettiva medicina preventiva molto tempo prima della comparsa dei sintomi e per le patologie croniche e ingravescenti questo costituisce un notevole vantaggio. L’accesso istantaneo all’intero set di dati consente di prevedere l’evoluzione del quadro clinico attraverso algoritmi decisionali di supporto che rendono maggiormente efficiente l’intero processo. Il tutto viene realizzato enfatizzando la natura costruttivistica del processo, finalizzata a portare un notevole vantaggio a tutti gli stakeholder interessati nel percorso di cura e assistenza dell’individuo.
Il modello diagnostico-assistenziale basato anche fascicolo elettronico sanitario personalizzato, sarà in grado di rispondere alle richieste di servizi di diagnosi, prognosi e cura sempre più efficaci, efficienti e di qualità per il paziente il cui trade-off tra livello di servizio e costi di realizzazione, potrà essere attenuato grazie all’applicazione di tecnologie, sistemi e procedure innovative di gestione del processo clinico secondo una logica di e-Health Service Management.
La creazione del fascicolo elettronico sanitario che si arricchisce continuamente con il monitoraggio di valori rilevati in remoto contribuisce, a rendere diagnosticabili in una fase molto iniziale molte patologie, a individuare situazioni di rischi, a gestire a distanza l’assistenza e la cura. Il monitoraggio dello stato di salute, la prevenzione di situazioni critiche e il supporto ad attività quotidiane rappresentano, quindi, un ambito applicativo emergente a livello sanitario, con particolare riferimento alle persone fragili, anziane e con patologie croniche. Secondo alcune stime il semplice tele-monitoraggio a casa dei malati cardiologici ridurrebbe il numero di giorni di degenza del 26% e consentirebbe un risparmio del 10% dei costi sanitari, con un aumento dei tassi di sopravvivenza del 15%.
Ciò significa riduzione della mobilità e della mortalità, ma anche un risparmio per il Sistema Sanitario Nazionale.
pubblicato su https://www.agendadigitale.eu/sanita/telemedicina-come-farla-in-italia-le-tecnologie-le-finalita-un-modello-possibile/
*Hanno collaborato alla redazione Chiara Sancin, Maurizio Turchi
http://www.who.int/chp/chronic_disease_report/contents/Italian%20full%20report.pdf
http://www.lescienze.it/news/2016/11/21/news/ipertensione_aumeto_paesi_poveri_diminuzione_ricchi-3318438/
http://ish-world.com/public/background-info.htm
https://news.fidelityhouse.eu/salute/ipertensione-prima-causa-morte-mondo-30332.html
http://www.repubblica.it/salute/2015/11/10/news/sanita_spesa_italia_in_coda_tra_paesi_ue_e_il_9_1_del_pil-127051663/
http://www.agid.gov.it/agenda-digitale/agenda-digitale-italiana
Ricerca 2013 dell’Osservatorio ICT in Sanità della School of Management del Politecnico di Milano
http://www.agid.gov.it/agenda-digitale/agenda-digitale-italiana
http://www.casamica.it/wordpress/wp-content/uploads/2017/03/Ricerca-Casamica-Censis.pdf
Articolo precedente | Articolo successivo






